Wyniki badań
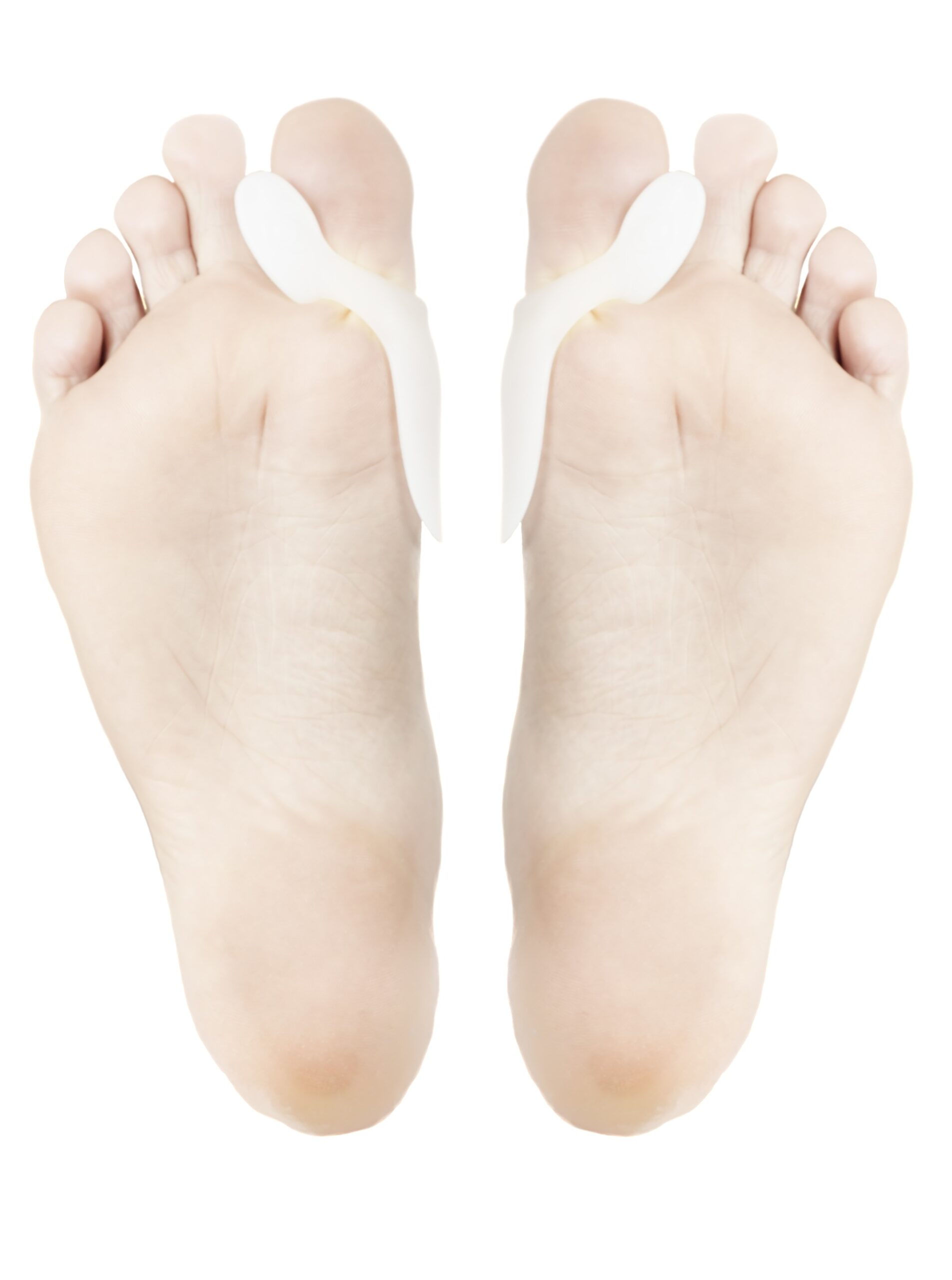
Celem tego badania było porównanie efektów używania wkładki wraz z separatorem oraz szyny nocnej na kąt palucha koślawego oraz na intensywność bólu u pacjentów cierpiących z powodu defermacji typu halux valgus. Grupę badanych stanowiło 30 kobiet w wieku 19-45 lat (średnio 27.83 +/- 8.91), które zostały podzielone na dwie grupy. Pierwsza grupa otrzymała wkładkę wraz z separatorem międzypalcowym a druga grupa otrzymała szynę nocną.
Kąty HVA oraz IMA zostały zmierzone radiologicznie przed oraz po 3 miesięcznym okresie badawczym. Intensywność bólu określana była przy użyciu 10 cm wizualnej skali analogowej przed i po okresie badawczym. Analiza statystyczna wykazała znaczące obniżenie bólu w przypadku pierwszej grupy (p < 0.05), podczas gdy dla drugiej grupy nie wykazano znaczących różnic w odczuwanym bólu.
Kąty HVA oraz IMA uległy obniżeniu w obu grupach, jednakże nie były statystycznie istotne. Według niniejszego badania, używanie szyny nocnej nie wywiera żadnego efektu na ból wywołany deformacją typu hallux valgus. Z drugiej strony ból w istotny sposób obniża zastosowanie wkładki i separatora międzypalcowego, ale ta metoda, podobnie jak zastosowanie szyny nocnej, nie ma wpływu na poprawienie wartości kątowych.
Po ludzku…
Zbadano dwie grupy pacjentek z bolącymi haluksami: jedne używały wkładki i separatora międzypalcowego, drugie używały szyny nocnej. Wykazano, że ból obniża zastosowanie zestawu wkładka + separator. Szyna nocna nie obniża bólu. Żadne z tych metod (ani wkładka, separator ani szyna nocna) nie powodują poprawy wartości kątowych w stawie, czyli nie powodują, że palec wraca do prawidłowego ustawienia. Jaki z tego wniosek: żadne z tych urządzeń nie poprawi nam ustawienia palca, co najwyżej mogą (choć wcale nie muszą) pomóc w bólu.
Paluch koślawy i paluch sztywny
Osteoartroza pierwszego stawu śródstopno-paliczkowego występuje głównie u starszych pacjentów. Z głębszej analizy wynika, że większość pacjentów po 65 roku życia prezentuje objawy degeneracji stawu. Procedury rekonstrukcyjne nie mają większego sensu, ponieważ mobilność stawu zwykle nie jest należycie przywrócona i często pojawia się długotrwały ból. Preferowaną procedurą w przypadku nieaktywnych fizycznie pacjentów jest zatem bardzo stary typ interwencji, nazywany artroplastyką resekcyjną z usunięciem podstawy bliższego paliczka palucha. Procedura jest prosta a czas rehabilitacji krótki.
Zgodnie z naszym doświadczeniem pacjenci poruszają się normalnie bez specjalnego obuwia w 4-6 tygodni. Jedyną wadą jest właściwie całkowita utrata funkcji palucha, który nie posiada już wystarczającego kontaktu z podłożem podczas fazy uniesienia pięty podczas chodu. To często skutkuje bólem pod głowami kości śródstopia, nazywanym jako metatarsalgia przeniesiona. Nawet znaczące deformacje mogą być korygowane, ale generalnie wymagana jest wówczas osteotomia podstawy pierwszej kości śródstopia.
Alternatywą dla pacjentów z paluchem koślawym oraz paluchem sztywnym, którzy wciąż są aktywni fizycznie jest artrodeza stawu. Wbrew powszechnym oczekiwaniom, artrodeza jest operacją pozostawiającą funkcję, ponieważ paluch pozostaje w stałym kontakcie z podłożem podczas fazy uniesienia pięty podczas chodu, odciążając głowy kości śródstopia pozostałych promieni. To oznacza, że pewien poziom aktywności sportowej jest możliwy. Kolejną zaletą jest stałe ustawienie palucha.
W związku z czym artrodeza może być rozważana głównie u pacjentów z bardzo zaawansowanymi deformacjami. W przypadku bardzo dużego kąta IMA należy zadbać o prawidłową kompresję śródstopia aby umożliwić prawidłowe ustawienie kątowe pomiędzy paliczkiem bliższym a I kością śródstopia. Preferowanym typem stabilizacji jest blaszka grzbietowa. To odbiega od podstawowych zasad biomechaniki, ale jest praktyczne i daje dobry rezultat. Może być dodana śruba spinająca.


0 komentarzy